
Ein Arzt führt einen Allergietest auf dem Rücken eines Patienten durch.
Gesundheit! Neue Ansätze in der Allergiebehandlung
Die Belastungsskala des Pollenwarndienstes leuchtete Mitte voriger Woche wieder einmal dunkelrot: Derzeit kommt es zu einer massiven Ausschüttung von Birkenpollen. Allergiker brauchen freilich keine Skala, sie erkennen die Lage schon aufgrund ihrer Symptome: tränende Augen, juckende Nase, Niesattacken, fallweise Atemnot.
Trotz jahrzehntelanger Forschung gibt es - neben der Behandlung der Symptome - bisher nur eine einzige Therapie gegen die Überreaktion des Immunsystems auf harmlose Eiweißstoffe: die allergenspezifische Immuntherapie (AIT), oft "Allergie-Impfung" genannt. Der Körper wird dabei genau jenem Stoff ausgesetzt, der die überschießende Reaktion auslöst. Die verabreichte Dosis des Allergens wird nur langsam erhöht. Daher beträgt die Behandlungsdauer durchschnittlich drei Jahre, wobei die Anwendung alle vier bis sechs Wochen stattfindet. Trotz des beträchtlichen Aufwandes ist ein Erfolg jedoch keineswegs garantiert.
Neue Allergietests
Deshalb erproben mehrere Forschergruppen gerade neue Ansätze bei der Bekämpfung des mitunter enorm belastenden Leidens - im Hinblick auf Therapien wie auch auf neuartige Methoden der Diagnostik. So entwickelten Münchner Wissenschafter einen Allergietest, der auf einem Nasenabstrich beruht und speziell für Kinder von Vorteil sein soll: Denn sowohl der traditionelle Pricktest als auch die jüngere molekulare Allergiediagnostik sind nicht gerade angenehm. Bei Letzterer ist eine Blutabnahme erforderlich, um dann im Labor die kritischen Allergiemoleküle zu identifizieren. Beim Pricktest muss die Haut oberflächlich eingeritzt werden, anschließend werden Allergene auf die Kratzer geträufelt. Die deutschen Forscher konnten nun auch im Nasensekret ihrer Probanden die gängigsten Allergene von Hausstaubmilbe, Gräserpollen und Birkenpollen aufspüren, was die Basis für künftige Tests darstellen könnte.
Das Grundprinzip des Nachweises ist stets gleich: Es geht um die Identifizierung von IgE-Antikörpern-einer zentralen Komponente jenes komplexen Systems aus Signalmolekülen und Zellen, das typischerweise bei Allergien im Gang gesetzt wird. Dringt ein Allergen über die Schleimhäute in den Körper ein, beginnt eine Kaskade an Immunreaktionen: Zunächst kommt es zur Vermehrung spezieller T-Zellen, sogenannter Helferzellen vom Typ 2 (Th2-Zellen). In weiterer Folge werden B-Zellen aktiviert, denen die Rolle der Antikörperproduktion zukommt. Bei einer allergischen Reaktion stellen sie Antikörper, auch Immunoglobuline genannt, der Klasse IgE her.
Gemeinsam mit einer weiteren Gruppe des Immunsystems, den Mastzellen, stellen IgE-Antikörper die Hauptakteure der allergischen Reaktion dar. Das Allergen bindet an die IgE-Antikörper auf der Mastzelloberfläche, dadurch kommt es zu einer Vernetzung der Rezeptoren, und die Zelle setzt entzündungsfördernde Stoffe frei, darunter Histamin, Proteasen, Prostaglandine und Heparin. Diese führen zu den bekannten Symptomen wie Jucken, Niesen und verengten Bronchien.
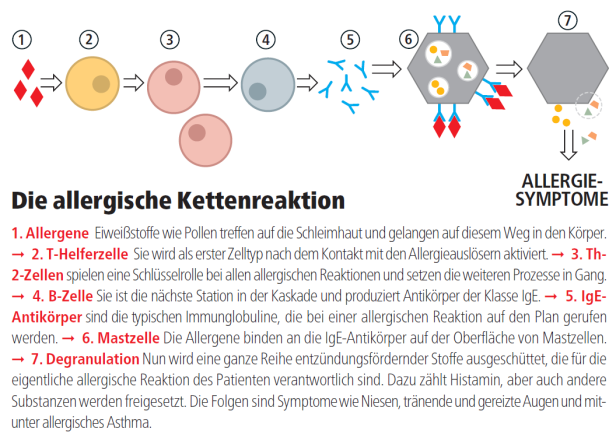
Eine schematische Darstellung der allergischen Kettenreaktion mit Allergenen, Zellen und Symptomen.
Ein gezieltes Unterbrechen dieser Signalkette ist keineswegs einfach, denn allein bei der verbreiteten Hausstaubmilbenallergie kennt die Medizin sechs verschiedene klinisch relevante Allergene. Auch bei Katzenallergien gibt es neben dem Hauptallergen noch sieben weitere allergieauslösende Proteine. Alle bisher erhältlichen AIT-Präparate basieren auf Allergenextrakten, die aus natürlichen Quellen gewonnen werden - was zu schwankender Zusammensetzung und damit Qualität führen kann.
Traditionell wird die "Allergie-Impfung" mittels Spritzen unter die Haut durchgeführt. Jüngere Ansätze zielen auf innovative Formen der Verabreichung: Die orale Immuntherapie wurde bei respiratorischen Allergenquellen wie Hausstaubmilbe, Tierhaare oder Pollen versucht, aber als nicht wirksam befunden. Bei der sublingualen Immuntherapie wird das Allergen als Flüssigkeit unter die Zunge gesprüht. Obwohl dieser Ansatz in klinischen Studien seine Wirksamkeit unter Beweis stellte, ist die Erfahrung in der Praxis ernüchternd. Es zeigte sich, dass nach drei Jahren weniger als sieben Prozent der Patienten die Behandlung durchhielten, weil diese sehr diszipliniert täglich durchgeführt werden muss. Darüber hinaus gibt es für viele wichtige Allergenquellen keine wirksamen Substanzen für sublinguale Anwendung.
Um die Immuntherapie besser auf den einzelnen Patienten abstimmen zu können, rückte in den vergangenen Jahren die molekulare Allergiediagnostik in den Fokus. Dabei wird das Blut auf spezifische IgE-Antikörper gegen einzelne Moleküle von bis zu 300 Allergenen analysiert. Das ist zwar ein enormer Fortschritt bei der Diagnostik-der dem Patienten jedoch mäßig viel hilft, solange die Behandlungen nicht Schritt halten.
Neue Therapie-Ansätze
Eine Reihe neuer Forschungsinitiativen soll das nun ändern. Zum Beispiel wird momentan mit Adjuvantien experimentiert. Ein Adjuvans ist Teil eines Arzneimittels, hat jedoch keine eigene therapeutische Wirkung. Es unterstützt aber den Effekt des eigentlichen Wirkstoffs. Bei vielen Impfungen sind Adjuvantien besonders wichtig: Das Immunsystem wird mit ihrer Hilfe dazu angeregt, eine verstärkte Reaktion hervorzurufen. Bei der Allergietherapie hingegen geht es nicht um eine Verstärkung, sondern um eine zielgerichtete Modulation der Immunantwort-weg von der allergischen Reaktion.
Zuletzt rückte zu diesem Zweck eine Klasse von Immunrezeptoren sowie deren Bindungspartner in den Fokus der Forschung: die Toll-Like-Rezeptoren (TLR). Durch Bindungsprozesse können diese in weiterer Folge dendritische Zellen aktivieren. Diese wiederum spielen bei der Entwicklung von T-Helferzellen eine entscheidende Rolle. Die Details sind molekularbiologisch komplex, doch das Ziel ist leicht verständlich: Die Immunantwort soll in eine Richtung gelenkt werden, welche die Wirksamkeit der konventionellen Immuntherapie unterstützt.
Obwohl Toll-Like-Rezeptoren für diesen Zweck besonders interessant sind, haben bisher nur wenige Stoffe, die sie beeinflussen, das Stadium der klinischen Untersuchung erreicht. Zwei dieser Substanzen sind Bindungspartner von Toll-Like-Rezeptoren und erledigen einen interessanten Job: Sie gaukeln dem Immunsystem eine bakterielle Infektion vor, was wiederum das Abwehrsystem beeinflusst. In Impfstoffen gegen Infektionserkrankungen zeigten beide Moleküle als Adjuvantien gute Wirksamkeit und Verträglichkeit. Für einen dieser Stoffe konnte in präklinischen Studien auch die Effektivität einer Immuntherapie gegen Pollenallergien gezeigt werden.
Eine Gruppe Luxemburger Wissenschafter untersuchte außerdem in einer im Jänner erschienenen Studie gemeinsam mit dänischen und deutschen Kollegen die Wirksamkeit einer der Substanzen bei Katzenallergien. Die Forscher berichten im Fachjournal "Allergy", dass eine erhöhte Konzentration davon einen besseren Erfolg erzielt. Im Mausmodell zeigte sich sogar, dass alle Merkmale der Allergie gegen das Hauptallergen "Fel d1" umgekehrt werden konnten - sowohl lokal in den Atemwegen als auch systemisch durch die Modulation der Immunantwort. Freilich: Es handelt sich vorerst um Labordaten. Eine signifikante und anhaltende Wirksamkeit dieser Moleküle als Adjuvantien muss in großen klinischen Studien noch bestätigt werden.
Hilfe von einem Darmspulwurm?
Einen gänzlich anderen - und fast irritierend klingenden - Ansatz verfolgen Forscher der TU München und des Helmholtzzentrums. Sie beschrieben in einer neuen Studie, dass ein Protein aus den Larven des Wurmparasiten Heligmosomoides polygyrus bakeri (HpB) immunregulatorische Wege beeinflusst. Einerseits werden die Immunzellen angeregt, entzündungshemmende Stoffe herzustellen, zugleich werden entzündungsfördernde Substanzen gehemmt. HpB ist ein Darmspulwurm, der Nagetiere befällt. Die Larven können nur in der Darmschleimhaut des Wirtes zu geschlechtsreifen Würmern heranreifen. Um nicht die Abwehr des Wirts auf den Plan zu rufen, müssen sie dessen Immunantwort unterdrücken - und genau dieses Prinzip wollen die Münchner Forscher zur Allergietherapie nutzen.
Sie verabreichten Mäusen mit einer allergischen Reaktion auf Hausstaubmilbe einen Extrakt aus infektiösen Wurmlarven. Die unkonventionelle Behandlung erbrachte tatsächlich eine reduzierte Typ-2-Immunantwort. Aber wie funktioniert die Kur? Den Forschern gelang es, aus dem Extrakt jene Komponente zu isolieren, die für diese Reaktion verantwortlich ist: ein Protein mit der Bezeichnung Glutamat Dehydrogenase.
Im Mausmodell und auch in menschlicher Zellkultur konnten sie eine positive Wirkung dieses Eiweißstoffs auf allergisches Asthma zeigen. Die neuen Erkenntnisse bestätigen überdies frühere Studien, die darauf hindeuteten, dass Moleküle des erwachsenen Stadiums von HpB allergische Entzündungen durch Modulation von Typ-2-Immunreaktionen unterdrücken können. Auch ein Protein aus einer weiteren Wurmart, dem Hakenwurm, zeigte in anderen Arbeiten eine starke allergieunterdrückende Wirkung.
Masken bringen Erleichterung für Allergiker
Aktuell befinden sich all die Studien noch in der präklinischen Phase, und es müssen verschiedene Fragen zum genauen Wirkungsweg geklärt werden. Das volle immunregulatorische Potenzial könnte beispielsweise von Kofaktoren wie Kohlenhydraten oder Glykoproteinen abhängen. Sobald die Antworten vorliegen, stellt die Therapie mit Molekülen aus Wurmparasiten aber vielleicht eine neue Hoffnung für Allergiker dar.
Bis dahin müssen sie sich mit den aktuellen Möglichkeiten begnügen - und können während der Allergiesaison womöglich sogar der pandemiebedingten Maskenpflicht Positives abgewinnen. Denn diese bringen neusten Studien zufolge durch ihre Wirkung als Filter eine signifikante Erleichterung für Allergiker.
