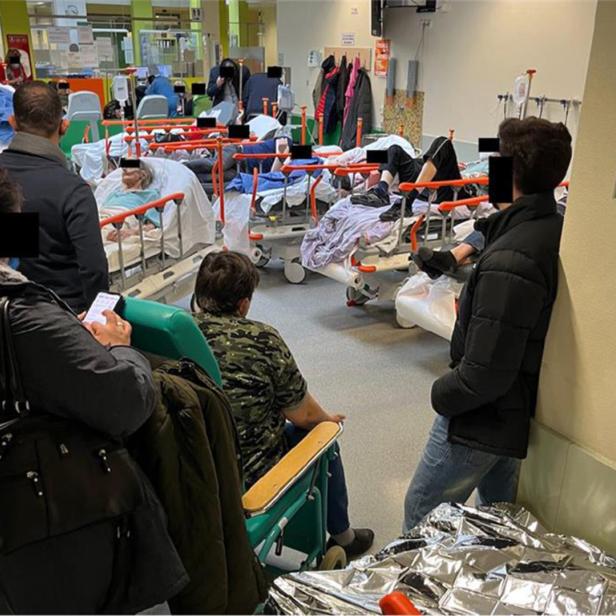
Experten-Alarm: Kinder medizinisch völlig unterversorgt
Er sah Kinder, die sich vor Bauchweh krümmten oder das Gefühl hatten, dass ihnen der Kopf explodiert; Pubertierende, die sich ritzten und nicht mehr in die Schule gehen wollten; Jugendliche, die in einem Spitalsbett auf seiner Station landeten, weil keiner der vielen Ärzte und Ambulanzen, die sie abgeklappert hatten, so etwas wie eine Krankheit bei ihnen fand. Es hatte auch nie jemand „das Ganze“ durchleuchtet. Sie litten jedenfalls. Karl Zwiauer sah eine Not, „die so groß war, dass man sie eigentlich nicht übersehen konnte“.
Bis vor zwei Jahren leitete Zwiauer die Kinder- und Jugendabteilung am Klinikum St. Pölten. Man versteht sich hier auf Lungenentzündungen, bei denen intubiert werden muss, und auf so gut wie alle pädiatrischen und intensivmedizinischen Unwägbarkeiten. Immer mehr seiner jungen Patientinnen und Patienten brauchten jedoch etwas aus der Psychosomatik, einem medizinischen Zwischenreich, für das es stets zu wenig Aufmerksamkeit gab. Das beschäftigte den Primar, der mit Leib und Seele Intensivmediziner und Neonatologe war, in den zehn, 15 Jahren vor seiner Emeritierung mehr als alles andere. Es war ihm des Öfteren gelungen, Mittel für teure, intensivmedizinische Gerätschaften aufzutreiben, doch jeder Psychosomatik-Planposten für Kinder und Jugendliche, die nach herrschender ärztlicher Auffassung „eh gesund“ sind, war vergleichsweise schwierig durchzuboxen.
Über ganz Österreich verteilt sind nur knapp 300 Kinderärzte mit Kassenvertrag tätig, das entspricht einer Betreuungsquote von 0,2 Ärztinnen und Ärzten pro 1000 Kindern
Quelle: Österreichische Liga für Kinder- und Jugendgesundheit
Zwiauer kommt zum traurigen Schluss, dass die Versorgung der Jüngsten kein vorrangiges gesellschaftliches, politisches und gesundheitspolitisches Anliegen ist. Man muss ihm leider beipflichten. Dabei gilt bei Kindern und Jugendlichen mehr als bei allen anderen Patienten, die im Gesundheitssystem Hilfe suchen, dass eine frühe, gezielte Behandlung die beste Hilfe ist. Wer im psychischen Ausnahmezustand allein bleibt, wird mit höherer Wahrscheinlichkeit später ein Fall für die Psychiatrie; wer sich als Kind eines kranken oder überforderten Elternteils nicht sicher und geborgen fühlt, bleibt für den Rest des Lebens anfälliger für Stress. Wer erst über viele Umwege zur richtigen Therapie kommt, handelt sich womöglich ein chronifiziertes Leiden ein. Die Liste lässt sich lange fortsetzen.
Doch bei der Versorgung junger Menschen klaffen erschreckende Lücken. Sabine Fiala-Preinsperger ist Fachärztin für Kinder- und Jugendpsychiatrie und Psychotherapeutische Medizin in Mödling und kann sich des Andrangs auf die Kassenpraxis kaum noch erwehren; neuen Patientinnen und Patienten könne vor August kein Termin angeboten werden: „Früher hatte ich ein bis zwei Anfragen pro Arbeitstag, heute sind es drei bis fünf. Die meisten benötigen längere Behandlungen. Auch die Kinderpsychiatrien sind voll. Es ist wirklich zum Verzweifeln.“
Fiebern, ob man zum Arzt kommt
Es ist der rare Moment einer Pause, in der der Wiener Kinderarzt Michael Sprung-Markes von seinen Erfahrungen erzählen kann. Aufgrund des bevorstehenden langen Wochenendes ist die Warteschlange, die sich manchmal vom Eingang bis auf die Thaliastraße hinaus zieht, heute überschaubar. „Gesund wachsen“ nennt sich die Kinderarzt-Gruppenpraxis im migrationsstarken Wiener Gemeindebezirk Ottakring, die Sprung-Markes mit Daniela Kasparek vor neun Jahren gegründet hat. 200 bis 400 kleine Patient:innen werden täglich von drei bis fünf Ärzten betreut. Das Konzept, kranke und gesunde Kinder, die beispielsweise Impfungen oder Routineuntersuchungen brauchen, in zwei Ordinationen zu versorgen, erwies sich als effizient. Akutfälle können ohne Anmeldung kommen: „Wir schicken hier kein krankes Kind weg, allerdings stoßen auch wir immer wieder an unsere Grenzen.“
„Wir müssen täglich 20 bis 30 Patienten ablehnen.“
Michael Sprung-Markes, Kinderarzt
Von den 80 Kassenplanstellen für Pädiatrie in Wien sind, so Sprung-Markes, zehn nicht besetzt; finanzschwache Eltern, die sich keinen Wahlarzt leisten können, müssen in der Regel „Stunden durchtelefonieren, bis sie einen Termin von einem Kassenarzt bekommen.“ 20 bis 30 Absagen muss auch er täglich bei Anfragen erteilen. Pädiatrie sei „ein Saisongeschäft“, besonders in der infektionsstarken Zeit von Jänner bis März sei „das System regelrecht kollabiert, da sind alle geschwommen“. Manchmal mussten Kinder bis zu vier Stunden warten: „Wir sind die einzige Ordination mit einem Clown, den wir engagiert haben, nachdem wir mit aggressivem Verhalten von Angehörigen konfrontiert waren.“ Und: Im Gegensatz zu Wahlärzten „sind wir Kassenärzte auch ein wichtiger Teil in der Versorgung von sozial schwachen Schichten“.
Quer durch das Land fehlen Kinderärzte mit Kassenverträgen. Vergangenen Dezember präsentierte die Österreichische Liga für Kinder- und Jugendgesundheit Belege für die eklatante Unterversorgung: Über ganz Österreich verteilt sind nur knapp 300 Kinderärzte mit Kassenvertrag tätig, das entspricht einer Betreuungsquote von 0,2 Ärztinnen und Ärzten mit Kassenvertrag pro 1000 Kinder und Jugendliche. In 15 politischen Bezirken in Niederösterreich, Kärnten oder der Steiermark (wo es im Bezirk Graz und Umgebung für 31.000 Kinder gerade eine solche Stelle gibt) ist dieser Wert sogar auf 0. Bestwerte im gesamtösterreichischen Vergleich bieten laut dem Bericht die gutbürgerlichen Wiener Bezirke Innere Stadt (0,6) und Wieden (0,5). Vorarlberg ist umgerechnet auf die Einwohnerzahl das Bundesland mit der besten Versorgungsquote.
Die Ursachen für die mangelnde Bereitschaft, sich als Kinderarzt mit einem Kassenvertrag niederzulassen, sind vor allem die geringeren Verdienstmöglichkeiten, unternehmerisches Risiko und ein höherer administrativer Aufwand, so Sprung Markes: „Wir müssen an die zehn Patienten mehr betreuen, also weitaus mehr leisten, um ansatzweise den gleichen Verdienst wie ein Wahlarzt zu erzielen. Man muss tatsächlich eine soziale Ader haben, um sich diesem Kampf zu stellen.“ Eltern, die sich keinen Privatarzt leisten können, konsultieren in ihrer Frustration einen Allgemeinmediziner, was Sprung-Markes für fraglich hält: „Kinder sind keine kleinen Erwachsenen und bedürfen einer differenzierten Versorgung. Unsere Facharztausbildung dauert sechs Jahre, während Allgemeinmediziner sich mit der Kinder- und Jugendheilkunde in ihrer Ausbildung gerade einmal zwei Monate beschäftigen.“
Ähnlich dramatisch ist die Versorgungslage im Bereich der Kinder- und Jugendpsychiatrie. In der Fachpublikation „Neuropsychiatrie“ (Stand Ende 2022) werden knapp 38 Kassenplätze österreichweit angeführt; 112 würden den Bedarf abdecken. Im Burgenland gibt es keinen einzigen Kinder- und Jugendpsychiater mit Kassen; in der Steiermark und in Salzburg nur jeweils zwei. Am Beispiel einer Studie der Kinder- und Jugendpsychiatrie in Hall in Tirol zeigt sich der nach Corona dramatisch gewachsene Bedarf an Akutaufnahmen: Im Jahr 2021 stieg die Gesamtzahl um 40 Prozent im Vergleich zu 2019.
Überfüllte Psychiatrien, kaum Fachärzte
Auch in der „Transitionspsychiatrie“ (für die Altersgruppe zwischen 18 und 24 Jahren) „brauchen wir dringend Betten, denn junge Erwachsene mit älteren Psychiatriepatienten auf einer Station zu betreuen, ist alles andere als optimal“, so Gabriele Fischer, Psychiaterin mit Schwerpunkt Suchtforschung am Wiener AKH. „Mit 18 Jahren verschwinden viele aus dem Versorgungssystem“, berichtet Paul Plener, Leiter der Abteilung für Kinder- und Jugendpsychiatrie am AKH, „weil sie den Anschluss nicht finden.“ Für ambulante Patientinnen und Patienten startete seine Abteilung in Kooperation mit dem Psychosozialen Dienst der Stadt Wien ein Modellprojekt, bei dem Sozialarbeiter Jugendliche in der Übergangszeit nach ihrer Entlassung begleiten. In den Kliniken Hietzing und Floridsdorf existieren bereits psychiatrische Stationen für das Übergangsalter, in der Klinik Favoriten plant man eine solche Erweiterung.
„Mit 18 verschwinden viele aus dem Versorgungssystem.“
Paul Plener, Kinderpsychiater
Dass Kinder und Jugendliche durch den nahezu drei Jahre währenden pandemischen Ausnahmezustand in seelische Mitleidenschaft gezogen wurden, beweisen unzählige Studien. Zwar hat sich der Tiefstwert des psychischen Wohlbefindens (nach dem zweiten Lockdown) inzwischen verbessert, aber noch immer liegt die Zahl psychischer Auffälligkeiten bei Kindern und Jugendlichen bei rund 23 Prozent, weit über dem Wert vor Corona.
Schulpsychologen, von denen jeder im Schnitt rund 300 Schüler betreut, müssten dringend aufstockt werden. Aber auch die Integration von Experten von außen wäre schon lange notwendig, so Caroline Culen, Psychologin und Geschäftsführerin der Österreichischen Liga für Kindergesundheit: „Wenn Kinder beginnen, sich mit Selbstverletzungen oder dem Tod auseinanderzusetzen, braucht es geschultes Personal, um präventiv solche Themen zu besprechen.“ Culen will nicht nur „klagen“: „Es gibt Signale von allen Parteien, dass man den Handlungsbedarf erkannt hat. Unser Sozialminister bemüht sich sehr.“ Es sei doch absurd: „Mit Bauchweh kann man zig Mal mit seiner e-card eine Uniklinik besuchen, mit einer Angststörung ist das nicht möglich.“
Einen positiven Aspekt habe die Pandemie mit sich gebracht: „Besonders junge Menschen sind viel wacher, was mentale Gesundheit betrifft. Immer mehr suchen aus freien Stücken Hilfe, deswegen ist der niederschwellige Zugang jetzt von besonderer Bedeutung.“ Die verletzlichste Gruppe sind ihrer Erfahrung nach „jene Jugendlichen, die zu Beginn der Pandemie auf dem Sprung in die Welt waren, also so zwischen 16 und 19 Jahren. In einer Zeit, in der sie hinaus ins Leben sollten, wurden ihnen diese Erfahrungen genommen. Es ist nicht ungewöhnlich, „dass 18-, 19-jährige Mädchen heute noch immer auf dem Schoß ihrer Mütter sitzen; die Burschen verbarrikadieren sich eher hinter dem Computer“, so Culen.
Die 18-jährige Kiana L. gründete mit Freundinnen die Initiative „Change For The Youth“, einen „Safe Space für jene, die im Gesundheitssystem keinen Platz gefunden haben“. Auf TikTok und Instagram rekrutierte sie mit ihrer Aktion mehrere Hundert Follower: „Wir kommen alle aus Haushalten, wo Kinder zusammengeschlagen, beleidigt und ignoriert werden.“
Mitte April demonstrierten sie und ihre Mitstreiterinnen für „mehr Psychotherapie auf Kasse, mehr Anlaufstellen in den Schulen und bessere Pflegegeldbezahlung“ auf den Straßen Wiens. Eine nächste Demonstration ist im Sommer geplant. In den vergangenen zwei Jahren habe sie „sehr unter dem Mangel an Gesprächen, Therapie und Personal gelitten.“
Laut Gesundheitsministerium brauchen in Österreich fünf Prozent aller Kinder und Jugendlichen unter 21 Jahren psychische Versorgung. Aber lediglich für 1,23 Prozent stehen kassenfinanzierte Therapieplätze zur Verfügung. Ein Schritt in die notwendige Richtung ist „Gesund aus der Krise“, ein österreichweites, kostenfreies und unkompliziertes Hilfsprojekt für Kinder und Jugendliche (bis zur Vollendung des 21. Lebensjahres), das gemeinsam mit den Berufsverbänden der Psychotherapeuten und Psychologen entwickelt wurde und vom Sozialministerium finanziert wird. „Das Wesentliche ist“, so Beate Wimmer-Puchinger, Präsidentin des Berufsverbands für Psycholog:innen, „dass wir damit in den ländlichen Regionen angekommen sind und jeder, der Hilfe braucht, innerhalb einer Woche einen Termin bei versierten Fachkräften bekommt – kostenfrei, und in Folge bis zu 15 Einheiten in Einzel- oder Gruppentherapie.“
„Ein Budget von 6,50 Euro pro Jugendlichem – so viel wie ein Big Mac.“
Inzwischen haben sich mehr als 10.000 Betroffene bei „Gesund aus der Krise“ gemeldet – knapp 9000 konnten weitervermittelt werden. Der Bedarf an Langzeittherapie wird damit freilich nicht gedeckt. Nur in 931 Ausnahmefällen wurde eine Verlängerung – von 15 auf 20 Therapiestunden – genehmigt. Aus dem Gesundheitsministerium heißt es, dass bis inklusive 2025 neben „Gesund aus der Krise“ jährlich 1,835 Millionen Euro zusätzlich für die Bewältigung psychosozialer Krisen zur Verfügung stehen. Angesichts der dramatischen Bedarfslücken ein Tropfen auf den heißen Stein. „Die klopfen sich alle stolz auf die Schulter“, sagt Mental-Health-Aktivistin Kiana L., „doch gerechnet auf alle Kinder und Jugendlichen im Land ist das ein Budget von rund 6,50 Euro pro Person – so viel wie ein Big Mac.“
Armut ist gesundheitsgefährdend
Vergangene Woche einigte sich die schwarz-grüne Regierung darauf, sozial Schwächeren unter die Arme zu greifen. Kaum war ein Anti-Teuerungs-Paket „zum Wohle der Kinder“ auf den Weg gebracht – Bezieher von Arbeitslosengeld, Notstandshilfe, Sozialhilfe oder Ausgleichszulage erhalten pro Kind monatlich um 60 Euro mehr –, da schickte ÖVP-Familienministerin Susanne Raab die Botschaft hinterher, dass Erwerbsarbeit „das beste Mittel gegen Armut“ sei und die Gelder „für die Kinder“ gedacht seien. Es war als Warnung an die Eltern zu verstehen, sie nicht für eigene Bedürfnisse einzustreifen.
Vertreter von NGOs und Hilfsorganisationen zeigten sich erfreut. Martin Schenk, Sozialexperte der Diakonie, sah in den 60 Euro monatlich – stellvertretend für viele – jedoch bloß einen „ersten Schritt zu einem Gesamtpaket gegen Kinderarmut“. Weitere werden von vielen Seiten eingemahnt. Die ökonomische Absicherung ist – nicht zuletzt – ein gesundheitspolitisches Anliegen. Studien zeigten, dass Kinder der untersten sozialen Schicht öfter über Kopfschmerzen, Nervosität, Schlafstörungen und Einsamkeit klagen; die Unfallgefahr ist um 70 Prozent höher als bei Gleichaltrigen aus sozial besser gestellten Haushalten, und wenn sie krank werden, dauert ihre Genesung länger. Soziale Benachteiligung bleibt in Form gesundheitlicher Benachteiligung ein Leben lang erhalten, so Schenk: „Arme Kinder von heute sind die chronisch Kranken von morgen.“
Der fehlende Blick aufs Ganze
Die Gesundheitsdebatte wird von lautstarken Playern wie Ärztekammer, Gesundheitskammer, Bund und Ländern bestimmt. Zwischen niedergelassenem und stationärem Bereich erstreckt sich ein weites Feld von Pilotprojekten und Einrichtungen, die sowohl Kassenpraxen als auch Spitalsambulanzen entlasten könnten, die aber Mühe haben, sich in einer von Personalmangel, gesperrten Betten und überbeanspruchten Ambulanzen aufgescheuchten Öffentlichkeit überhaupt Gehör zu verschaffen.
„Man ist hier von einer ungeheueren Arroganz getragen.“
Zum Beispiel die „Frühen Hilfen“. Vor 15 Jahren schaute sich Vorarlberg an, wie man belastete Familien nach der Geburt eines Kindes am wirksamsten unterstützt. Nun werden die „Frühen Hilfen“ mit EU-Mitteln österreichweit ausgerollt. Aktuell sind rund 200 Familienbegleiterinnen in über 100 heimischen Bezirken unterwegs, um Mütter und Väter zu ermutigen, sich helfen zu lassen, wenn das gesunde Aufwachsen der Kinder gefährdet ist. „Mitunter scheitert es nicht an Versorgungslücken oder am Willen der Eltern, sondern schlicht am Wissen, welche Angebote es gibt und welche passen“, sagt Hedwig Wölfl, Leiterin der Kinderschutzeinrichtung „Die Möwe“, die in Wien die „Frühen Hilfen“ umsetzt.
Da kann eine Mutter nach der Entbindung überfordert sein oder es sind Therapieanträge auszufüllen und Behördengänge zu erledigen. Je nach Problemlage schwirren Hebammen, Kinderkrankenpflegerinnen, Psychologinnen und Sozialarbeiterinnen aus. Sabine Haas ist in der Gesundheit Österreich GmbH – dem nationalen Forschungs- und Planungsinstitut für das Gesundheitswesen – dafür zuständig, dass die Angebote überall ankommen, wo sie gebraucht werden. „In der Regel bleiben unsere Teams für Wochen und Monate, in einzelnen Fällen sogar Jahre an einer Familie dran“, sagt sie. Die „Frühen Hilfen“ verstehen sich als erstes Glied einer Präventionskette, die in einer idealen Welt nie reißt, weil Angebote für Kindergärten und Vorschulkinder anschließen und danach die Schulen übernehmen.
Im Gros der Schulen walten heute jedoch immer noch Schulärzte, die nicht viel mehr tun, als Gewicht oder Größe von Hunderten Kindern zu erheben. Für verhaltensauffällige oder chronisch kranke Schülerinnen und Schüler, die beispielsweise Insulin spritzen müssen, bräuchte es Ernährungsberater, Psychologinnen und Kinderpflegekräfte. Im Wiener Regierungsübereinkommen verständigten sich SPÖ und NEOS auf School Nurses in Bildungseinrichtungen. Österreichweit ein Debüt. Vor einem Jahr starteten die ersten Pilotprojekte in Wien, mittlerweile sind zwei Kindergärten, zwei Volksschulen und zwei NMS (Neue Mittelschulen) sowie sozialpädagogische Zentren in Liesing und Favoriten eingebunden. Die School Nurse verarztet verletzte Schülerinnen und Schüler, versorgt chronisch kranke Kinder und vermittelt gesundheitliches Wissen. Die Rückmeldungen seien ermutigend, berichtet Projektleiterin Karin Klenk: „Die School Nurses werden extrem gut aufgenommen und verhindern durch ihre Interventionen viele Rettungseinsätze, sowohl bei Unfällen als auch bei psychischen Notlagen.“
In Tirol betreibt die Diakonie in jedem Bezirk ein „forKIDS“-Therapiezentrum, wo Kinder und Jugendliche bis 18 Jahren Physio-, Ergo-, Psycho- und logopädische Therapien erhalten. Auch sie entlasten Spitäler und rar gesäte Kinderarztpraxen. Seit Corona werden die „forKIDS“-Einrichtungen regelrecht gestürmt, erzählt Leiterin Dagmar Fischnaller: „Finanziert werden die Therapien vom Land Tirol und der Gesundheitskasse; für viele der 1200 Kinder und Jugendlichen wären sie gar nicht leistbar.“ Am Standort Telfs gehen jede Woche 220 Kinder ein und aus.
Tanja Eberhart, klinische Psychologin und Psychotherapeutin, absolviert hier die diagnostischen Erstgespräche. Neuerdings sieht sie öfter Fünfjährige, die sprachlich und motorisch „ein Jahr hinterherhinken“: „Sie waren wenig in Kindergrippen und im Kindergarten, ihre Eltern waren in der Pandemie mit der Bewältigung des Alltags so gefordert, dass sie nicht wie gewohnt für sie da sein konnten.“
„Manche Kinder hinken ein Jahr hinterher.“
Tanja Eberhart, Psychotherapeutin
Kinderrechte auf einer A4-Seite
Die Vereinten Nationen beanstandeten schon vor mehr als zehn Jahren massive strukturelle Probleme in Österreich, sagt die Menschenrechtsexpertin Marianne Schulz. Im internationalen Vergleich sei die vorherrschende Haltung hierzulande von der „ungeheuren Arroganz“ getragen, dass eigentlich „eh alles passt“. Und das, obwohl das System nachweislich und verstärkt durch Corona „total aus den Fugen geraten ist“. Dass selbst in der reichen Industrienation Österreich solche Zustände herrschen, sei einerseits durch „den Föderalismus, andererseits durch die hochkomplexe Landschaft der Sozialversicherungsträger zu erklären“. Einen „hohen Symbolcharakter“ habe ein Blick in das Bundesverfassungsgesetz: Während die UN-Kinderrechtskonvention an die 50 Punkte umfasst, brauchte es für die in der Verfassung seit 2011 verankerten Kinderrechte „gerade einmal eine A4-Seite“.